Amniocentesis
(Análisis de líquido amniótico)
Descripción general del procedimiento
¿Qué es la amniocentesis?
La amniocentesis es un procedimiento que se utiliza para obtener una pequeña muestra del líquido amniótico que rodea al feto durante el embarazo. El líquido amniótico es un líquido transparente de color amarillo pálido que produce el feto. El líquido protege al feto de lesiones y ayuda a regular la temperatura del feto.
Además de diversas enzimas, proteínas, hormonas y otras sustancias, el líquido amniótico contiene las células que elimina el feto. Estas células contienen información genética que se puede utilizar para diagnosticar trastornos cromosómicos y defectos del tubo neural abierto (ONTD por sus siglas en inglés), como la espina bífida. También puede efectuarse este examen para determinar la presencia de otros defectos genéticos y trastornos metabólicos, según los antecedentes familiares y la disponibilidad de análisis de laboratorio en el momento en que se realiza el procedimiento.
El líquido amniótico también contiene otras sustancias que brindan información sobre ciertas condiciones. Se puede realizar una amniocentesis en el último trimestre del embarazo para controlar el bienestar fetal y diagnosticar enfermedades fetales como la enfermedad Rh (complicaciones que surgen de la incompatibilidad entre los grupos sanguíneos de la madre y del bebé) e infecciones. Se puede realizar una amniocentesis para controlar la madurez de los pulmones del feto si se prevé un parto prematuro. Se pueden medir o analizar sustancias específicas presentes en el líquido amniótico para detectar estas condiciones.
El líquido se envía a un laboratorio de genética para el cultivo y análisis de las células. Según el laboratorio, los resultados suelen estar listos en un plazo de 10 días a dos semanas.
La amniocentesis generalmente se recomienda entre las semanas 15 a 20 de embarazo a las mujeres que corren un alto riesgo de que se produzcan anomalías cromosómicas. Entre ellas, las mujeres de más de 35 años al momento del parto, o las que presentaron un resultado anormal en la prueba de detección de suero materno (sangre), lo que indica la existencia de un mayor riesgo de una anomalía cromosómica o de un defecto en el tubo neural.
La amniocentesis ayuda a confirmar un diagnóstico tentativo de una anomalía detectada previamente mediante otra prueba. También se practica para comprobar que el feto no padezca la anomalía sospechada.
Otro procedimiento relacionado que puede utilizarse para diagnosticar defectos genéticos y cromosómicos es el muestreo de vellosidades coriónicas (MVC). Consulte este procedimiento para obtener información adicional.
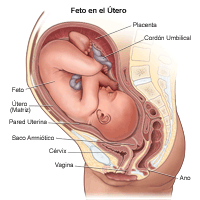
Anatomía del feto dentro del útero:
 |
| Haga clic en la imagen para agrandar |
-
Bolsa amniótica. Bolsa de paredes finas que rodea al feto durante el embarazo. La bolsa está llena de líquido amniótico. Este líquido, producido por el feto y el amnios (la membrana que cubre la parte interna, es decir el lado del feto, de la placenta) protege al feto contra lesiones y contribuye a regular su temperatura.
-
Ano. Abertura que se encuentra en el extremo del conducto anal.
-
Cuello uterino. Parte inferior del útero que se proyecta hacia la vagina. El cuello uterino tiene forma circular y está compuesto mayormente de tejido fibroso y músculos.
-
Feto Bebé nonato a partir de la octava semana desde la fecundación hasta el nacimiento.
-
Placenta. Órgano, en forma de pastel plano, que se genera sólo durante el embarazo y realiza un intercambio metabólico entre el feto y la madre. (El feto toma oxígeno, alimento y otras sustancias, y elimina dióxido de carbono y otros desechos).
-
Cordón umbilical. Cordón similar a una cuerda que conecta al feto con la placenta. El cordón umbilical contiene dos arterias y una vena que le llevan oxígeno y nutrientes al feto, y sacan los productos que el feto desecha.
-
Pared uterina. Pared del útero
-
Útero (también llamado matriz). El útero es un órgano hueco, en forma de pera, ubicado en la parte inferior del abdomen de las mujeres, entre la vejiga y el recto; cada mes, durante la menstruación, se elimina el tejido que recubre su interior donde un óvulo fertilizado, se implanta y luego se desarrolla el feto
-
Vagina Parte de los genitales femeninos ubicada detrás de la vejiga y delante del recto; forma un canal que se extiende del útero a la vulva.
Razones para realizar el procedimiento
Se puede utilizar una amniocentesis para realizar pruebas genéticas y cromosómicas en el segundo trimestre de embarazo ante la presencia de una o más de estas condiciones:
-
Antecedentes familiares o hijo anterior con una enfermedad genética, cromosómica o trastorno metabólico
-
Riesgo de defectos de tubo neural abierto (ONTD), como la espina bífida
-
Madre de 35 años de edad o más en el momento de la fecha probable de parto
-
Pruebas de detección de enfermedades con resultados anormales, como nivel de alfafetoproteína en suero materno (MSAFP)
-
Riesgo de una enfermedad genética vinculada al sexo
La amniocentesis se puede utilizar en el tercer trimestre de embarazo para evaluar condiciones como las siguientes:
Su médico puede recomendarle una amniocentesis por otros motivos.
Riesgos del procedimiento
Al igual que en cualquier procedimiento invasivo, pueden surgir complicaciones. Algunas complicaciones posibles pueden incluir, entre otras, las siguientes:
El riesgo de aborto espontáneo después de la amniocentesis realizada en el segundo trimestre del embarazo es de aproximadamente un caso en 200. Éste es apenas levemente mayor al riesgo normal de aborto espontáneo a esta altura de la gestación, sin la práctica de la amniocentesis.
Las personas alérgicas o con sensibilidad a ciertos medicamentos o al látex deben informarlo a su médico.
Algunos factores o estados pueden interferir con la amniocentesis. Estos factores incluyen, entre otros, los siguientes:
-
Menos de 13 semanas de embarazo
-
La posición del bebé, la placenta, la cantidad de líquido o la anatomía de la madre
-
En los embarazos gemelares o múltiples es necesario tomar una muestra de cada bolsa amniótica, para estudiar a cada uno de los bebés
Es posible que existan otros riesgos dependiendo de su estado de salud específico. Recuerde consultar todas sus dudas con su médico antes del procedimiento.
Antes del procedimiento
-
El médico le explicará el procedimiento y le ofrecerá la oportunidad de formular las preguntas que tenga al respecto.
-
Se le pedirá que firme un formulario de consentimiento mediante el cual autoriza la realización del procedimiento. Lea el formulario atentamente, y pregunte si hay algo que no le resulta claro.
-
Por lo general, no hay ninguna restricción especial en cuanto a la dieta o la actividad previa a una amniocentesis.
-
Informe a su médico si es sensible o alérgico a algún medicamento, látex, cinta y agentes anestésicos (locales y generales).
-
Informe a su médico sobre todos los medicamentos (con receta y de venta libre) y suplementos de hierbas que esté tomando.
-
Informe a su médico si tiene antecedentes de trastornos hemorrágicos o si está tomando medicamentos anticoagulantes (diluyentes sanguíneos), aspirina u otros medicamentos que afectan la coagulación de la sangre. Quizás sea necesario dejar de tomar estos medicamentos antes de practicar el procedimiento.
-
Si es Rh negativa, infórmeselo a su médico. Durante la amniocentesis, las células sanguíneas de la madre y del feto pueden mezclarse. Esto puede provocar la sensibilización Rh y la destrucción de los glóbulos rojos del feto.
-
Pueden o no pedirle que vacíe la vejiga justo antes del procedimiento. Durante los primeros meses de embarazo, tener la vejiga llena ayuda a mover el útero a una mejor posición para el procedimiento. En los últimos meses de embarazo, la vejiga debe estar vacía para minimizar el riesgo de punción con la aguja de amniocentesis.
-
En función de su estado clínico, su médico puede solicitar otra preparación específica.
Durante el procedimiento
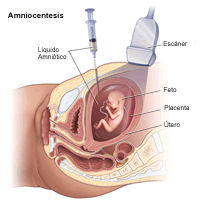 |
| Haga clic en la imagen para agrandar |
La amniocentesis puede realizarse de forma ambulatoria o como parte de su internación en un hospital. Los procedimientos pueden variar en función de su estado y de las prácticas de su médico.
Por lo general, la amniocentesis sigue este proceso:
-
Se le pedirá que se quite toda la ropa de la cintura para abajo y que se ponga una bata de hospital.
-
Se le pedirá que se acueste en una mesa de examen y que coloque las manos detrás de la cabeza.
-
Se controlarán las constantes vitales (presión arterial, frecuencia cardíaca y frecuencia respiratoria).
-
Se realizará un ultrasonido para controlar la frecuencia cardíaca fetal, la posición de la placenta, el feto y el cordón umbilical, y para ubicar un "bolsillo" de líquido amniótico.
-
Se limpiará el abdomen con un antiséptico. Se le indicará que no toque la zona estéril del abdomen durante el procedimiento.
-
Sentirá un pinchazo si se le inyecta un anestésico local. Esto podría causar una leve sensación punzante.
-
Se puede utilizar ultrasonido para guiar una aguja larga, delgada y hueca a través del abdomen hasta llegar al útero y la bolsa amniótica. Esto puede causar un leve dolor. Puede sentir algunos espasmos cuando la aguja entra en el útero.
-
El médico extraerá una pequeña cantidad de líquido amniótico con una jeringa. La cantidad dependerá del tipo de prueba que se realizará, pero generalmente no se extrae más de 30 cc (1 onza). Puede sentir una sensación de tirón mientras se extrae el líquido.
-
Se colocará el líquido en un recipiente especial protegido de la luz.
-
Se extraerá la aguja.
-
Se colocará una venda adhesiva sobre la zona de la punción.
-
Se volverán a evaluar sus constantes vitales y la frecuencia cardíaca del feto.
-
Si es Rh negativa, pueden administrarle Rhogam, un producto derivado de la sangre especialmente desarrollado que puede prevenir que los anticuerpos de una madre Rh negativa reaccionen contra las células Rh positivas del feto.
-
La muestra de líquido amniótico se enviará al laboratorio para su análisis.
Después del procedimiento
Se la controlará a usted y al feto durante un tiempo después del procedimiento. Se controlarán sus constantes vitales y la frecuencia cardíaca del feto periódicamente durante una hora o más.
Se enviará el líquido amniótico para pruebas genéticas y cromosómicas a un laboratorio de genética especializado para su análisis. También se pueden medir los niveles de alfafetoproteína, una proteína producida por el feto que está presente en el líquido, para descartar defectos del tubo neural, como por ejemplo la espina bífida. También se pueden analizar otras sustancias relacionadas con condiciones metabólicas o genéticas. Según los resultados de los exámenes, se puede recomendar la consulta con un especialista en genética.
Puede sentir algunos espasmos durante o después de la amniocentesis. Si tiene aturdimiento, mareos o náuseas, infórmeselo a la enfermera. Le pueden indicar que se acueste del lado izquierdo.
Debe hacer reposo en el hogar y evitar las actividades agotadoras durante al menos 24 horas, o el tiempo que le indique su médico.
Avísele al médico si tiene cualquiera de los siguientes síntomas:
-
Cualquier sangrado o pérdida de líquido amniótico por la zona de la punción o la vagina
-
Fiebre y/o escalofríos
-
Dolor abdominal intenso y/o cólicos
-
Cambios en el nivel de actividad del feto (si tiene más de 20 semanas de embarazo)
Es posible que su médico le brinde instrucciones adicionales o alternativas después del procedimiento, en función de su situación específica.